Seit Mitte Februar läuft eine wissenschaftliche Studie zu SARS-CoV-2, die sehr gut dokumentiert ist. Sie ist von der Arbeitsgemeinschaft Influenza des Robert Koch Instituts und seit Jahren bewährt:
Die AGI blickt auf eine lange Geschichte zurück. Sie wurde 1992 von vier pharmazeutischen Unternehmen ins Leben gerufen und vom Deutschen Grünen Kreuz (DGK) etabliert und durchgeführt. Das DGK baute das heute Deutschland-weit bekannte Sentinelsystem für Influenza auf und entwickelte die wichtigsten, auch heute noch verwendeten Parameter, die einen Überblick über die epidemiologische Situation der akuten Atemwegserkrankungen im allgemeinen und der Influenza im besonderen geben.[…]Seit Gründung der AGI entwickelte sich das deutsche Sentinelsystem - nicht zuletzt dank der Mitarbeit der freiwillig und unentgeltlich mitwirkenden Ärztinnen und Ärzte - zu einem Erhebungssystem, das im europäischen Rahmen einen Spitzenplatz einnimmt.
(Ärzte und Krankenhäuser übermitteln Proben und informationen an das RKI)
Covid 19 ist eine akute Atemwegserkrankung, kurz ARE.
Zusätzlich zur Arbeitsgemeinschaft Influenza hat das RKI noch das Projekt “GrippeWeb”. > Hier beantworten Teilnehmer aus der Bevölkerung Fragen zu ihrem Befinden:
GrippeWeb ging im März 2011 online und ist das erste Web-Portal, das in Deutschland die Aktivität akuter Atemwegserkrankungen beobachtet und dazu Informationen aus der Bevölkerung selbst verwendet. Mit Hilfe dieser Daten werden die Informationen der Arbeitsgemeinschaft Influenza (AGI)
, mit der GrippeWeb eng zusammen arbeitet, ergänzt, denn die AGI überwacht die Aktivität akuter Atemwegserkrankungen auf der Ebene der primärärztlichen Versorgung. GrippeWeb dagegen erfasst, welcher Anteil der Gesamtbevölkerung Woche für Woche an einer akuten Atemwegsinfektion erkrankt ist und welcher Anteil mit solch einer Erkrankung eine ärztliche Praxis aufgesucht hat. Bis zum Jahresende 2014 hatte GrippeWeb bereits über 8000 registrierte Teilnehmer.
Die Ergebnisse beider Studien werden während der Grippesaison wöchentlich veröffentlicht. Hier die Ergebnisse der letzten Veröffentlichung:
Die Aktivität der akuten Atemwegserkrankungen in der Bevölkerung (GrippeWeb) ist von der 25. bis zur 28. Kalenderwoche (KW) 2020 bundesweit gestiegen. Auch die Werte der ARE-Konsultationsinzidenz(Arbeitsgemeinschaft Influenza) sind im Berichtszeitraum angestiegen und befinden sich jetzt auf einem jahreszeitlich üblichen niedrigen Niveau wie im Vorjahr um diese Zeit.
Im Nationalen Referenzzentrum für Influenza (NRZ) wurden zwischen der 25. und der 28. KW 2020 in 83 ( 46 %) der 182 eingesandten Sentinelproben respiratorische Viren identifiziert. Es wurden in 82 Proben Rhinoviren und in einer Probe Parainfluenzaviren detektiert. Alle anderen untersuchten Atemwegsviren wurden nicht nachgewiesen.
Wer also in dieser Jahreszeit eine akute Atemwegserkrankung hat, hat nicht Covid 19, sondern mit höchster Wahrscheinlichkeit ein Rhinovirus.
Die Grippewelle der Saison 2019/20 begann in der 2. KW 2020, erreichte in der 5. bis 7. KW 2020 ihren Höhepunkt und endete nach Definition der Arbeitsgemeinschaft Influenza in der 12. KW 2020. Sie hielt elf Wochen an.
Seit der 16. KW, das war Mitte April, fand man kein SARS-CoV-2 mehr:
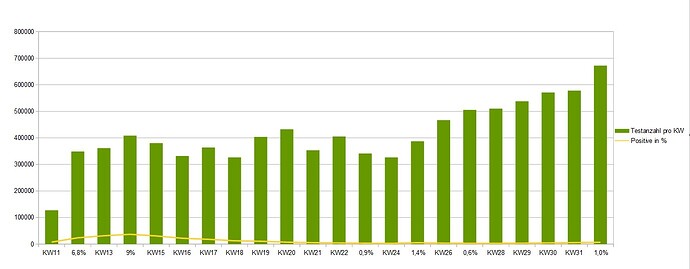
Seit der 8. KW 2020 sind insgesamt 13 (0,7 %) SARS-CoV-2-positive Proben in 1.883 untersuchten Proben im Sentinel der AGI detektiert worden. Seit der 16. KW 2020 gab es keine Nachweise mehr von SARS-CoV-2 im Sentinel.
Was ist in den Krankenhäusern abgegangen?
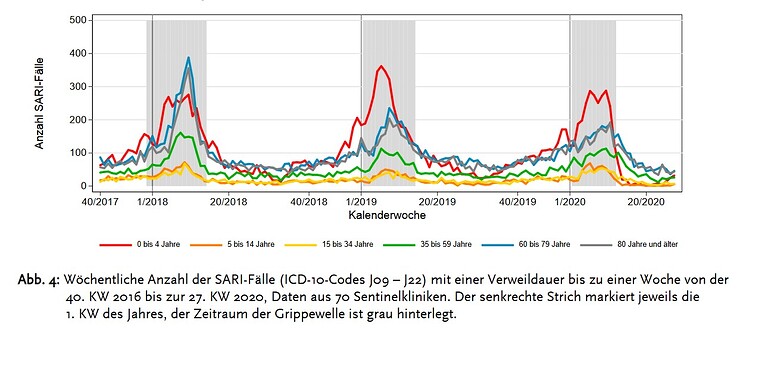
Im Rahmen der ICD-10-Code basierten Krankenhaussurveillance schwerer akuter respiratorischer Infektionen (SARI) lagen validierte Daten bis zur 27. KW 2020 vor. Die Gesamtzahl stationär behandelter Fälle mit akuten respiratorischen Infektionen (SARI-Fälle) ist in der 23. KW im Vergleich zur Vorwoche deutlich angestiegen, dann aber im Zeitraum von der 24. KW bis zur 27. KW 2020 stabil geblieben (Abb. 4).
3 Jahre im Vergleich: Die Krankenhäuser wurden in diesem Jahr nicht mehr durch ARE/ Pneumonien belastet, eher weniger. Und sogar die Grippewelle ist um 1-2 Wochen kürzer.
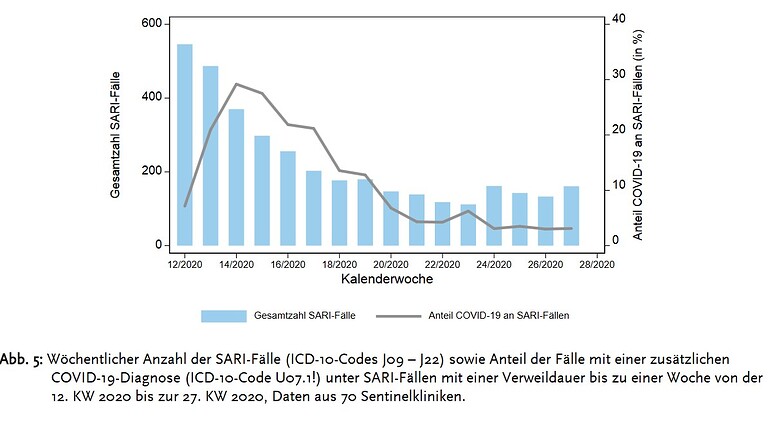
In 70 Sentinel-Krankenhäusern waren im Zeitraum von der 24. KW bis zur 27. KW 2020 zwischen 3 % und 4 % der SARI-Fälle (Hauptdiagnose Influenza, Pneumonie oder sonstige akute Infektionen der unteren Atemwege) mit COVID-19 hospitalisiert (Abbildung 5).
In der 14. Kalenderwoche war der Höhepunkt der im Krankenhaus behandelten Covid 19 Patienten erreicht, doch sie machten zu dem Zeitpunkt nur 30% aller Patienten aus, die wegen einer schweren, akuten Lungeninfektion im Krankenhaus behandelt wurden. 70% hatten dann wohl andere Erreger, ohne “zusätzliche” Covid 19-Diagnose.
Weltweit wurde über eine Influenza-Aktivität berichtet, die sich unterhalb des für diese Jahreszeit üblichen Niveaus befindet. In den Ländern der nördlichen Hemisphäre ist sie in den Bereich der Hintergrund-Aktivität zurückgegangen. In den Ländern der gemäßigten Zone der südlichen Hemisphäre hat die Saison noch nicht begonnen.
(Alle Zitate und Grafiken aus: )
Woran das wohl liegen könnte? Haben wir Influenza gegen Covid 19 getauscht? Allgemein für alle ARE (nicht nur Influenza) bestätigt das GrippeWeb mit einer Grafik diese weltweite Beobachtung: 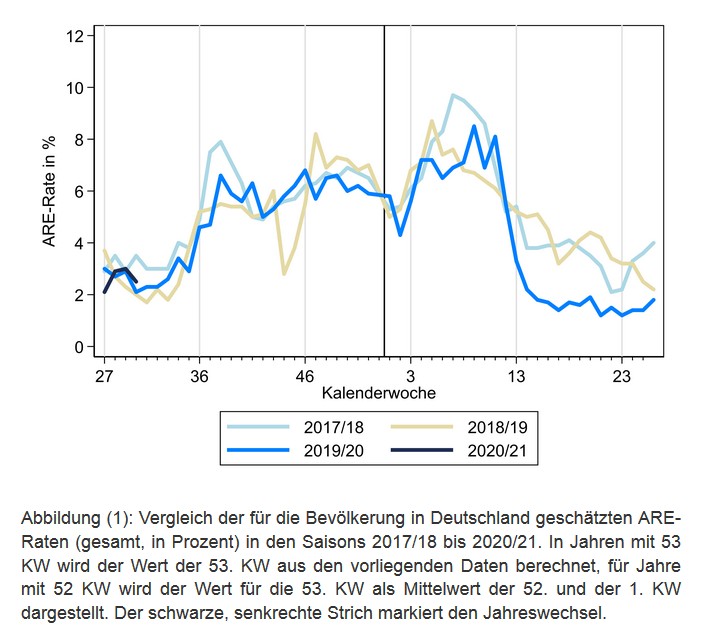
Covid 19 ist eine ARE, dennoch ist die ARE-Rate in diesem Jahr geringer, als in 2 Vorjahren. Besonders interessant ist der rasante Absturz der Kurve 2 Wochen vor dem Lockdown (ab 13.KW). Ab der 5. KW ist Covid 19 bei uns angekommen. Macht die Kurve von da an irgendetwas außergewöhnliches? Zum Vergleich die Grafik für nur speziell die ARE, die von Fieber begleitet waren (also ein Teil aus der Grafik oben):
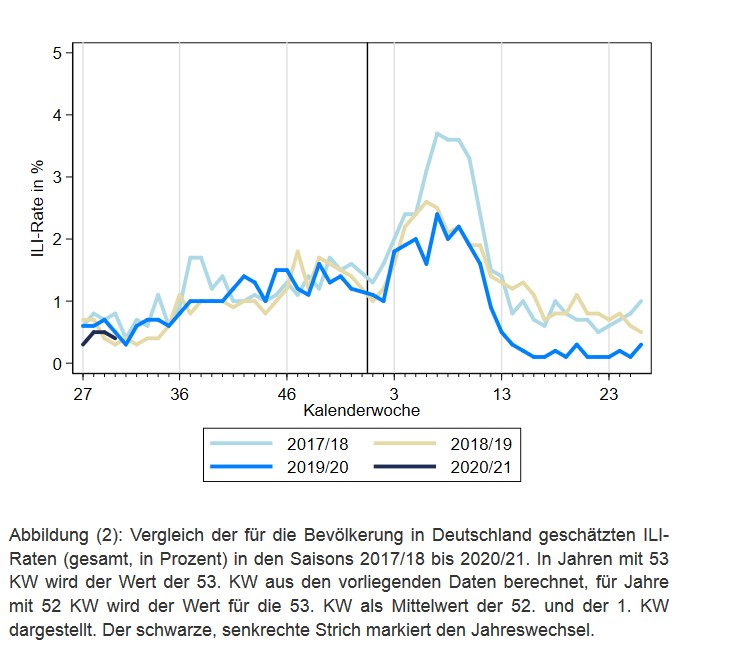
Fiebrige akute Atemwegserkrankungen waren in diesem Jahr noch geringer, als in den beiden Vorjahren (als ARE allgemein, Grafik oben), mit einem noch früheren Knick Wochen vor dem Lockdown. Wenn die Inkubationszeit noch mit einberechnet wird (da die Leute dem GrippeWeb Symptome angeben), war der Absturz der Kurve nochmal 1-2 Wochen früher, wenn man nach Ansteckung geht.
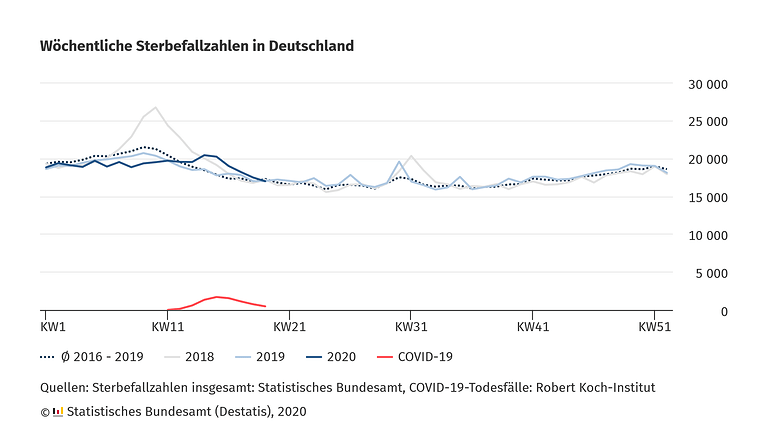
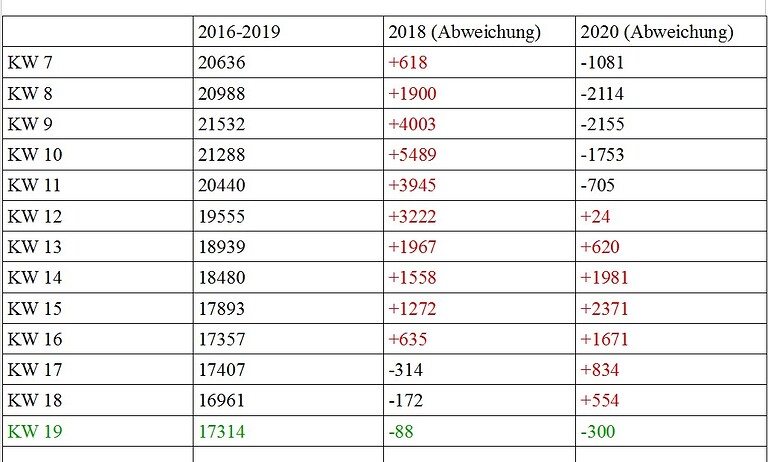
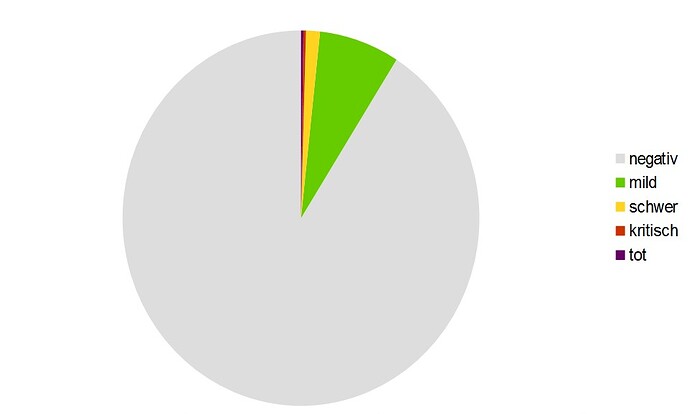
Wir haben die schwerste Pandemie seit 100 Jahren mit einer viralen, akuten Atemwegsinfektion und doch lässt sie sich nicht aus den Grafiken und Daten des RKI ablesen. In einer Studie, die in der Lage ist, darzustellen, wie viele ARE Patienten deutschlandweit wann an welchen Erregern erkranken, kommt SARS-CoV-2 insgesamt nur mit 0,7% vor. (Höhepunkt 13. Woche mit 3,1%). Wie ist das möglich?



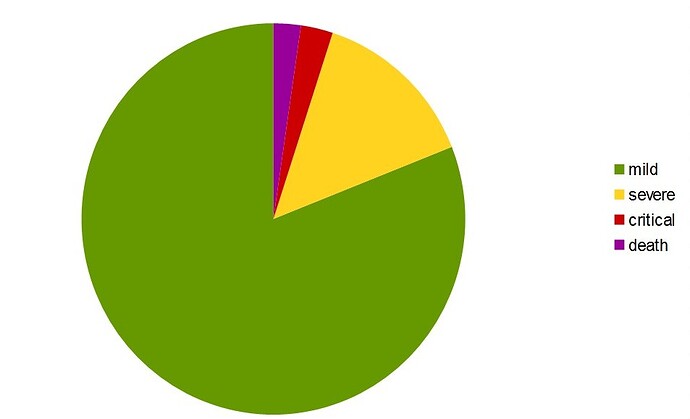



![Beweis, dass der Lockdown nichts bringt (Wo ist die Empathie der Politiker?) [Jeffrey Tucker]](https://forum.fractalfuture.net/uploads/default/original/2X/c/cb03380c50566d4b36faa79fa6726f33e5040d24.jpeg)